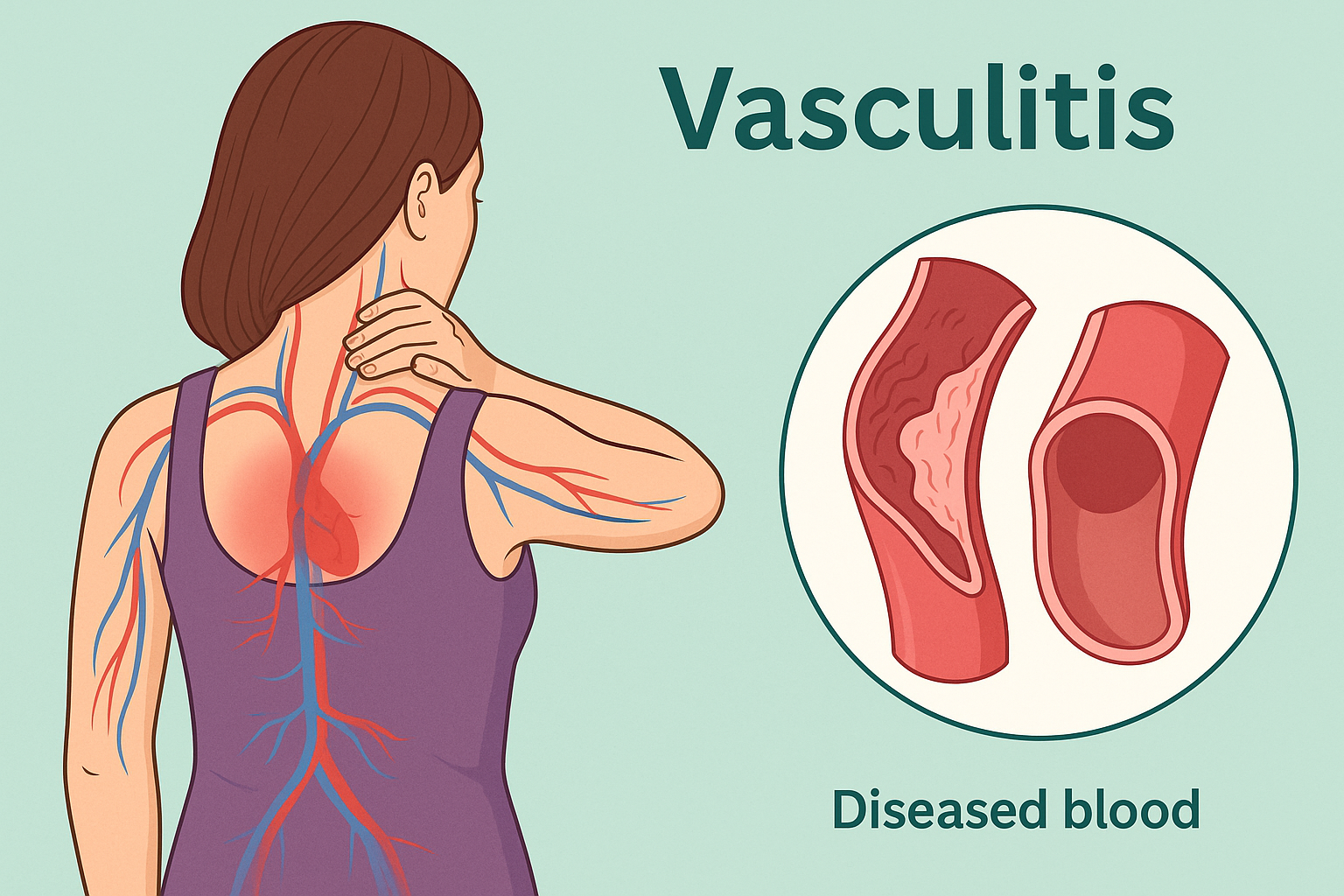
¿Qué es la vasculitis y cómo afecta al organismo?
La vasculitis ocurre cuando el sistema inmunológico ataca por error a los vasos sanguíneos —arterias, venas o capilares— provocando su inflamación. Esta inflamación puede estrechar, debilitar, obstruir o incluso romper los vasos, lo que reduce el flujo de sangre y oxígeno a los órganos y tejidos afectados. Como consecuencia, los síntomas pueden variar ampliamente dependiendo de qué parte del cuerpo esté comprometida.
A diferencia de otras enfermedades que afectan un solo órgano, la vasculitis puede presentarse como una enfermedad sistémica, es decir, que afecta múltiples sistemas del cuerpo al mismo tiempo, incluyendo piel, articulaciones, riñones, pulmones, sistema nervioso y ojos.
Tipos de vasculitis: una clasificación necesaria para el tratamiento
La vasculitis no es una sola enfermedad, sino un conjunto de trastornos que se clasifican según el tamaño de los vasos afectados y su localización. Algunos de los tipos de vasculitis más comunes incluyen:
Vasculitis de vasos grandes
- Arteritis de células gigantes: Afecta principalmente a adultos mayores y compromete las arterias del cuello y cabeza. Puede causar cefalea intensa, problemas visuales y dolor en la mandíbula al masticar.
- Arteritis de Takayasu: Es más frecuente en mujeres jóvenes y afecta la aorta y sus principales ramas. Puede provocar síntomas como fatiga, fiebre, dolores musculares y pulso débil en las extremidades.
Vasculitis de vasos medianos
- Poliarteritis nodosa: Afecta arterias medianas y puede comprometer órganos como el corazón, intestinos y riñones. Es una de las formas más graves y puede ser desencadenada por infecciones como la hepatitis B.
- Enfermedad de Kawasaki: Más común en niños, causa fiebre persistente, sarpullido, conjuntivitis, e inflamación de ganglios linfáticos. Puede afectar las arterias coronarias si no se trata a tiempo.
Vasculitis de vasos pequeños
Vasculitis asociadas a ANCA (anticuerpos anticitoplasma de neutrófilos): Incluyen tres entidades principales:
Granulomatosis con poliangitis (GPA): Afecta nariz, senos paranasales, pulmones y riñones. Los síntomas iniciales pueden confundirse con una sinusitis persistente.
Poliangitis microscópica (PAM): Compromete principalmente riñones y pulmones, sin afectación nasal ni granulomas.
Granulomatosis eosinofílica con poliangitis (GEPA): Se asocia a asma, eosinofilia y compromiso pulmonar, cutáneo y neurológico.
Púrpura de Henoch-Schönlein (ahora llamada vasculitis IgA): Frecuente en niños, se manifiesta con sarpullido, dolor abdominal, y afectación renal.
Vasculitis urticarial: Produce urticaria que dura más de 24 horas y puede acompañarse de dolor abdominal o afectación pulmonar.
Cada uno de estos tipos de vasculitis requiere un enfoque diagnóstico y terapéutico específico, por lo que la clasificación es clave para el tratamiento adecuado.
Síntomas de la vasculitis: ¿cómo se manifiesta esta enfermedad?
Los síntomas de la vasculitis pueden ser muy diversos, y muchas veces se confunden con los de otras enfermedades. Algunos síntomas son generales y se presentan en casi todos los tipos, mientras que otros dependen del órgano o sistema afectado.
Síntomas generales:
- Fiebre persistente sin causa aparente
- Cansancio extremo o fatiga
- Pérdida de peso involuntaria
- Dolores musculares y articulares
- Sudoración nocturna
Síntomas según el órgano afectado:
- Piel: Aparición de manchas rojas o púrpura, úlceras, o ampollas dolorosas.
- Riñones: Presencia de sangre o proteínas en la orina, presión arterial elevada.
- Pulmones: Tos persistente, dificultad para respirar, sangrado nasal o hemoptisis.
- Sistema nervioso: Entumecimiento, debilidad, dolores punzantes en manos y pies.
- Ojos: Visión borrosa, enrojecimiento o dolor ocular.
Dado que los síntomas pueden imitar otras enfermedades, el diagnóstico suele ser complejo y requiere una combinación de estudios clínicos, análisis de sangre, biopsias y estudios por imágenes.
Causas y factores de riesgo: ¿por qué se produce la vasculitis?
La vasculitis puede aparecer por múltiples causas, aunque en muchos casos es idiopática, es decir, sin una causa identificable. Entre las causas conocidas se encuentran:
- Trastornos autoinmunes: Enfermedades como lupus, artritis reumatoide o síndrome de Sjögren pueden desencadenar vasculitis.
- Infecciones: Virus como la hepatitis B o C, VIH o ciertos agentes bacterianos pueden ser desencadenantes.
- Medicamentos: Algunos antibióticos, diuréticos y otros fármacos pueden provocar reacciones inflamatorias vasculares.
- Factores genéticos: En ciertos tipos, como la enfermedad de Behçet, existe una predisposición hereditaria.
El factor común es una disfunción del sistema inmunológico que ataca por error a los vasos sanguíneos, generando una inflamación descontrolada.
Tratamiento de la vasculitis: opciones actuales y seguimiento
El tratamiento de la vasculitis depende del tipo, la severidad y los órganos comprometidos. El objetivo principal es detener la inflamación y prevenir el daño a largo plazo.
Estrategias terapéuticas:
- Corticoides: Son el pilar del tratamiento inicial. Suprimen la inflamación rápidamente, aunque su uso prolongado puede tener efectos adversos.
- Inmunosupresores: Fármacos como el metotrexato, azatioprina o ciclofosfamida se usan en casos más graves o refractarios. Ayudan a controlar la enfermedad y a reducir la dosis de corticoides.
- Biológicos: Medicamentos más recientes, como rituximab, han demostrado eficacia en ciertos tipos de vasculitis, especialmente en los asociados a ANCA.
- Tratamiento de soporte: Incluye antihipertensivos, anticoagulantes, suplementos vitamínicos y manejo de efectos secundarios.
Seguimiento:
El control de la vasculitis es a largo plazo. Requiere análisis frecuentes, evaluación de órganos afectados y ajuste de medicación para mantener la enfermedad inactiva y minimizar recaídas. La adherencia al tratamiento y la comunicación fluida con el equipo médico son fundamentales.
Conclusión
La vasculitis es una enfermedad compleja, con múltiples presentaciones y grados de severidad. Aunque no es tan conocida como otras patologías autoinmunes, puede tener consecuencias graves si no se diagnostica y trata a tiempo. Identificar sus síntomas, conocer los tipos y actuar rápidamente son pasos clave para proteger la salud y evitar el daño orgánico. Gracias a los avances médicos, hoy existen opciones de tratamiento eficaces que permiten controlar la inflamación y mejorar la calidad de vida de los pacientes. La información y el acompañamiento profesional son herramientas poderosas frente a esta enfermedad silenciosa.
Preguntas frecuentes sobre vasculitis
1. ¿La vasculitis tiene cura?
En muchos casos, la vasculitis no se cura por completo, pero puede entrar en remisión con tratamiento adecuado. El objetivo es controlar la inflamación y evitar recaídas.
2. ¿Es una enfermedad contagiosa?
No, la vasculitis no es contagiosa. Aunque puede ser desencadenada por infecciones, la inflamación de los vasos es producto de una reacción autoinmune.
3. ¿Se puede prevenir la vasculitis?
No existe una forma segura de prevenir la vasculitis, pero un diagnóstico precoz y el tratamiento oportuno pueden evitar complicaciones graves.
4. ¿Puede la vasculitis afectar solo la piel?
Sí, en algunos casos se presenta únicamente con lesiones cutáneas. Sin embargo, siempre debe evaluarse si hay compromiso sistémico.
5. ¿Qué especialista trata la vasculitis?
El reumatólogo es el especialista más indicado, aunque en casos severos puede ser necesario un equipo multidisciplinario que incluya nefrólogos, neumólogos, dermatólogos u oftalmólogos según los órganos afectados.